vol.019 2019年 4・5・6月
糖尿病とサルコペニア |
|
(公財)朝日生命成人病研究所附属医院 所長・院長 春日 雅人 |
|
糖尿病の慢性合併症としては、細小血管障害である網膜症、腎症、神経症ならびに大血管障害である動脈硬化症 (心筋梗塞、脳梗塞) が有名で、これらの予防には血糖ならびに血圧の管理が重要です。動脈硬化症の予防には、加えてLDL-コレステロールなどの血中脂質の管理も重要です。最近、これらの“古典的合併症”に加えて、いくつかの病気が糖尿病に合併しやすいことが明らかになり注目されています。すなわち、歯周病、がん、認知症そしてサルコペニアです。この中で、本稿ではサルコペニアを取りあげたいと思います。 サルコペニアとその診断基準 サルコペニアは、筋肉量が減少し筋力低下が生じた状態で、サルコペニアが進行すると日常生活を普通に送れない身体機能障害が生じ、さらには車椅子生活から寝たきり状態になってしまいます。加齢によりサルコペニアは進行しますが、糖尿病があるとさらにサルコペニアが進行することも明らかになってきました。高齢 (70歳以上) の2型糖尿病患者さんでは糖尿病のない人と比較して筋肉量ならびに筋力の両者が低下しており、糖尿病の人ではHbA1cの値で2分するとHbA1cの高い人の方がその低下の程度が著しいことが報告されています。 糖尿病に伴うサルコペニアを予防するには それでは糖尿病に伴うサルコペニアの予防はどうすればよいでしょうか?まず第一に血糖コントロールを良くすることです。サルコペニアの原因のひとつは骨格筋におけるインスリン作用の低下により蛋白質合成が低下していることが考えられますので、骨格筋におけるインスリン作用を増強することが肝要です。その結果として血糖値の低下が認められます。骨格筋においてインスリン作用を増強して蛋白質合成を促進する際にその材料となるアミノ酸が不足していては十分な効果が得られません。従って、蛋白質、アミノ酸を十分に摂取することも重要です。腎機能が悪化している患者さんを除いて、1.2g/kg/日以上の蛋白質の摂取が推奨されます。 |
血糖変動・血圧変動に目を向けて |
|
糖尿病内科・部長 髙尾 淑子 |
血糖変動とは 近年、糖尿病の検査、治療は目覚ましく進歩してきました。持続血糖モニタリング (CGM) やフラッシュグルコースモニタリング (FGM) といった新しい測定機器が用いられるようになったことも影響し、今まで以上に血糖値の変動が注目されています。 血糖変動と糖尿病合併症 慢性の高血糖が糖尿病合併症を引き起こすことは証明されていますが、血糖変動については明らかなエビデンスは得られていません。長期の血糖変動や低血糖は糖尿病合併症と関連がありそうですが、短期の血糖変動については介入試験が行われ、否定されています。今後、さらなる研究が集積され、明らかにされると期待しています。我々は、長期の空腹時血糖値の変動が糖尿病網膜症と関連すること、HbA1c値の変動が心血管疾患や総死亡と関連することを報告いたしました。 血糖変動と血圧変動 また、血糖変動と同様に、血圧変動についても多くの重要な報告がなされました。我々も受診間の血圧変動が心血管疾患や糖尿病腎症と関連するが、網膜症には関連しないことを報告しました。さらに、受診間の血圧変動とHbA1cの変動は相加的に、平均血圧とHbA1cの変動は相乗的に心血管疾患リスクを高める可能性があること、また、受診間の血圧変動とHbA1cの変動は同時に糖尿病腎症の発症に関連することなども報告しました。 |
血圧が気になる方へ |
||
|
栄養管理室 芦田 美緒 |
||
食塩摂取の現状・食塩の多い食品について 食塩を摂り過ぎると体内のナトリウム量が増え、血圧を上げ動脈硬化を促進させる要因となります。厚生労働省の「平成29年国民健康・栄養調査結果の概要」において1日の食塩摂取量は平均値は9.9gであり、男性で10.8g、女性で9.1gでした。 表1 食塩の多い食品・料理と食塩量 ※[ ]内は食塩量みそ汁 1杯[1.5g]、梅干 1個[2.2g]、たくあん 3切れ[1g]、 食べ方の工夫
食塩が多い食品・料理の摂取が多い場合は量と頻度を減らし、1日の中で何種類も摂らないようにします。外食・中食は味付けが濃いので、汁物や漬物など残せるところは残しましょう。 味付け・料理の工夫
味付けは後から足すこともできるため、少し足りないくらいを目安に仕上げます。調味料は容器から直接入れず、計量スプーンなどに入れてから加えるようにすると、どの位の分量が口に入るか確認できます。煮物を作る際は、砂糖やみりんを多く入れるとしょうゆの量も多くなってしまうので注意します。加工品など食塩の含まれている食材を使用する際は、味付けの食塩量を減らします。 表2 減塩による物足りなさを補う工夫
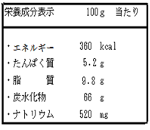
栄養成分表示の確認
近年、スーパーやコンビニ等において食品の栄養表示が記載されている商品が多くなってきました。ぜひ、買う時や選ぶ際の参考にしましょう。 [ポイント]
ナトリウム400㎎ ≒ 食塩相当量 1g
|